Lumbalgia
Definición
La lumbalgia o lumbago es un término para el dolor en la región lumbar, causado por un síndrome músculo-esquelético.
Durante años la lumbalgia se ha considerado una patología en principio benigna, de una gran prevalencia, pero en general de escasa duración y de buen pronóstico.
Algunos episodios de dolor lumbar tiene una causa sintética 1).
Epidemiología
Es uno de los síntomas más comunes y costosos, siendo la segunda causa de visita médica después de la cefalea, con un elevado impacto en la salud de la población y con importantes repercusiones laborales.
La incidencia de dolor espinal a lo largo de la vida se considera que tiene una frecuencia de entre el 54 y el 80% 2) 3).
Hasta un 80% de la población adulta experimentará un episodio de dolor lumbar importante en algún momento de su vida, si bien la mayoría de ellos no han solicitado atención sanitaria.
Clasificación
Clasificación por su duración
Aguda: si dura menos de 4 semanas.
Subaguda: si dura entre 4 y 12 semanas.
Crónica: si dura más de 12 semanas.
El 90 % de los casos del dolor de espalda (DE), sea cual sea el segmento donde se produce, son de tipo mecánico.
Mecánico: dolor no continuo, que se produce con la movilización de la estructura dolorida; mejora francamente con el reposo. Puede dificultar el inicio del sueño si el paciente se acuesta con el dolor pero una vez que se duerme no le despierta. Está causado por procesos degenerativos óseos o ligamentosos, o por sobrecarga o contracturas de las partes blandas.
Inflamatorio: dolor continuo, que se exacerba con los movimientos; no mejora o lo hace escasamente con el reposo. Despierta al paciente impidiéndole dormir. Está causado por la presencia de un proceso inflamatorio articular (sinovitis) o por infecciones o neoplasias.
Lumbociática
Lumbocruralgia..
Etiología
La inestabilidad crónica relacionada con los cambios degenerativos del disco o cuerpo vertebral asociados al movimiento anormal son la fuente del dolor.
En un segmento de movimiento puede residir en los:
Platillos vertebrales
Anillo del disco
Periostio vertebral
Articulaciones, y / o alrededor de estructuras de tejidos blandos
Estas alteraciones se suelen producir en:
Estenosis de canal lumbar
Espondilitis anquilosante: Espondiloartritis asociado con el HLA B27
Síndrome facetario
Aunque el trabajo en determinadas actividades son sospechosas de causar dolor lumbar, los resultados de ocho revisiones sistemáticas no apoyan esta hipótesis.
Esto puede estar relacionado con calidad insuficiente de la literatura científica, así como la dificultad de establecer la causalidad del dolor lumbar. Estos resultados a nivel de población no se oponen a la posibilidad de que las personas pueden atribuir su dolor lumbar a actividades físicas debidas a su trabajo (Kwon y col., 2011).
Anamnesis
Preguntar por:
Sobreesfuerzo físico
Malas posturas.
En el caso de las mujeres, se puede desencadenar o agravar con el ciclo menstrual.
Personas que han nacido con espina bífida son muy vulnerables a poseer una lumbalgia resistente en alguna etapa de su vida.
Descartar radiculopatía
Claudicación neurógena
La lumbalgia puede ser un síntoma de enfermedades genéticas que afectan al tejido conectivo como el Síndrome de Ehlers-Danlos y el Síndrome de Hiperlaxitud articular.
La lumbalgia puede estar producida en muchos casos, por el Síndrome de miositis tensional, y puede tratarse adecuadamente siguiendo el protocolo de tratamiento del SMT.2 .
Por otro lado existen fuentes o tipos de dolor lumbar; el dolor facetario, en el cual existe una inflamación entre 2 articulaciones cigoapofisiarias (dolor específico), otro tipo de dolor lumbar es el discógeno, donde el disco intervertebral posee una lesión que genera dolor (dolor difuso, en una zona inespecífica), otra fuente de dolor es la compresión radicular, donde la vertebra comprime la salida de los nervios que se dirigen hacia las piernas (el dolor irradiado hacia las piernas) conocido como ciática; otra causa de dolor puede ser una contractura muscular, una disfunción de la articulación sacro-ilíaca, o por algún órgano que refleje su disfunción en la zona lumbar, como los riñones e intestino delgado.
¿Es continuo?
¿Aumenta con la movilización?
¿Mejora con reposo?
¿Le impide conciliar el sueño?
¿Le despierta impidiéndole dormir?
Signos de alerta
Traumatismo menor reciente y edad >50 años.
Uso prolongado de corticoides, osteoporosis.
Síntomas constitucionales de origen desconocido.
Fiebre.
Pérdida de peso, malestar general.
Infección inter-recurrente.
Inmunosupresión.
Consumo de drogas por vía parenteral.
Historia de cáncer.
Dolor de ritmo inflamatorio.
Debut en edad >70 años.
Déficit neurológico focal.
Síntomas neurológicos progresivos o discapacitantes.
Duración superior a 6 semanas.
Diagnóstico
La lumbalgia aguda no complicada es un proceso benigno y autolimitado que no requiere ningún tipo de estudio radiológico. La inmensa mayoría de estos pacientes se recuperan de forma espontánea en menos de 30 días.
Analítica
La analítica básica a solicitar se limita a una VSG o PCR en los casos dudosos entre patología mecánica e inflamatoria; si sospechamos patología inflamatoria y consideramos que tenemos margen de tiempo para estudiarla solicitaremos bioquímica y pruebas específicas para llegar al diagnóstico de sospecha: fosfatasa alcalina, Ca, P, proteínas totales, proteinograma, látex, HLA-B27, marcadores tumorales,etc.
Pruebas radiológicas
La no realización de pruebas radiológicas en los cuadros de lumbalgia no complicada y no asociada a signos de alerta supone una importante reducción de estudios diagnósticos con las consiguientes implicaciones económicas que ello supone para el sistema público de salud, y de reducción de dosis de irradiación para los pacientes (cuando la prueba realizada es una TC o radiología simple).
Radiografía simple
El estudio radiológico básico, que no debe solicitarse rutinariamente, comprende una radiografía (Rx) del segmento implicado en anteroposterior (AP) y lateral (L).
Radiografías dinámicas
En los procesos crónicos, más de 3 meses de evolución, deberemos pedir Rx dinámicas (lateral en flexión y extensión forzadas: se considera patológico o “inestable” diferencias superiores a los 3´5 mm) y en casos seleccionados oblícuas.
Densitometría ósea
Resonancia lumbar
Resonancia sacroiliaca
Resonancia de caderas
Diagnóstico diferencial
Es importante un buen diagnóstico, descartando infección, cáncer, osteoporosis o lesiones que requieran cirugía, antes de comenzar el tratamiento para la lumbalgia inespecífica.
Desgarros y esguinces lumbares
Degeneración facetaria y discal asociada con la edad Hernia de disco y radiculopatías
Fracturas vertebrales por osteoporosis
Canal medular estrecho (estenosis espinal lumbar) Espondilolistesis
Prostatitis
Endometriosis
Enfermedad pélvica inflamatoria
Nefrolitiasis
Obstrucción uretral
Pielonefritis
Absceso perinefrítico
Aneurisma de aorta
Pancreatitis
Colecistitis
Fractura vertebral traumática
Escoliosis y cifosis severas
Mieloma múltiple
Metástasis a columna vertebral
Linfomas y leucemias
Tumores de la médula espinal
Tumores retroperitoneales
Tumores vertebrales primarios
Espondilitis anquilosante
Espondilitis psoriásica
Síndrome de Reiter
Enfermedad intestinal inflamatoria
Osteomielitis
Discitis séptica
Absceso espinal
Herpes-zóster
Aracnoiditis lumbar
Síndrome de cauda equina y síndrome de cono medular Brucelosis
Tratamiento
Tratamiento conservador
La terapia de masaje puede ser eficaz para el tratamiento del dolor de espalda crónico, con beneficios duraderos de al menos 6 meses (Cherkin y col., 2011).
Reposo en cama durante un máximo de 3-4 días, en posición Semi Fowler.
Modificación de la actividad, evitando todos los movimientos dolorosos.
Contraindicar trabajos que precisan el levantamiento de pesos de forma repetitiva, vibraciones (vehículos o maquinaria industrial), posturas asimétricas o postura sostenida durante un periodo largo de tiempo (incluido estar mucho tiempo sentado).
Paracetamol por vía oral de 500 mg a 1 gr cada 4-6 horas.
No se ha podido constatar una mejoría con Antiinflamatorios no esteroideos
Citar en 1 semana y si ha mejorado:
Iniciar durante las 2 primeras semanas ejercicios aeróbicos de bajo estres como pasear, bicicleta y nadar.
Citar en 2 semanas y si ha mejorado:
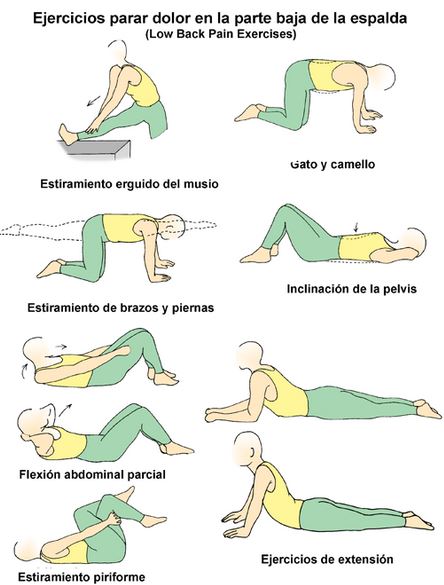
Recomendar 2 semanas de ejercicios para extensores de espalda y músculos abdominales y remitir a Fisioterapia.
Si no mejora con programa de fisioterapia y analgésicos, plantear infiltración facetaria la cual puede predecir la respuesta al tratamiento con rizolisis facetaria mediante termocoagulación o radiofrecuencia pulsada.
Consejos
1. Mantén una postura correcta. En los períodos de asueto, podemos estar más pendientes de crear hábitos posturales saludables, tanto durmiendo, de pie o sentados. Esto es fundamental para prevenir los dolores de espalda. Posturas inadecuadas pueden tensionar el sistema óseo y muscular de la espalda.
2. Evita la ropa ajustada y los tacones altos. Es más fácil usar ropa cómoda durante las vacaciones. La falta de compromisos sociales favorece el uso de calzado poco elevado. Estos dos hechos en conjunto evitan la adopción de malas posturas.
3. No levantes pesos excesivos. Determinadas malas costumbres son más sencillas de evitar durante tiempos de descanso. Coger a un niño a toda prisa para dejarlo en la guardería, o bajar la compra del supermercado muy cargados, pueden y deben evitarse.
4. Corrige tu sobrepeso. La sudoración provocada por el calor, consumir mayor proporción de frutas y verduras frescas (más apetecibles en estas fechas) y la facilidad para llevar una vida menos sedentaria, pueden llevarnos a perder peso durante las vacaciones. El sobrepeso prolongada en el tiempo puede provocar que los músculos y huesos de la espalda se tensionen y llegue el dolor de espalda.
5. Haz ejercicios de estiramiento. Aprovecha el descanso del verano para ello. Haz planes que favorezcan caminar un rato cada hora. Asimismo, adopta la postura ergonómica que las situaciones de estrés laboral no siempre permiten.
6. Practica deporte de forma moderada. La rigidez del cuerpo se puede evitar con la práctica de ejercicio. Con 10 minutos al día basta para prevenir el dolor de espalda y fortalecer los músculos, siempre y cuando no se practique en plena crisis de lumbalgia.
7. Acudir a un especialista. Es frecuente que aplacemos nuestra decisión de acudir al doctor “para la vuelta de vacaciones”. No pasa nada por decidirse de una vez y mejorar su calidad de vida.
8. En caso de lesión. Si el afectado es alguno de los músculos de la espalda por habernos excedido con el deporte o habernos hecho daño por alguna causa, coloque una bolsa de hielo para aliviar el dolor. El verano es la mejor época para no sentir molestias ante el cambio de temperatura de la piel.
9. Evite la automedicación. El hecho de no estar cerca de nuestro médico habitual puede llevarnos a caer en la tentación de tomar determinados fármacos, como el paracetamol o anti-inflamatorios y así disfrutar más de nuestros días de descanso.
10. Busque un buen centro. Existen centros donde enseñan al paciente con dolores lumbares a controlar su dolor mediante la actividad física. Ya no es recomendable si sus molestias son crónicas y superan el año de duración.
Bibliografía
Cherkin, Daniel C, Karen J Sherman, Janet Kahn, Robert Wellman, Andrea J Cook, Eric Johnson, Janet Erro, Kristin Delaney, y Richard A Deyo. 2011. «A comparison of the effects of 2 types of massage and usual care on chronic low back pain: a randomized, controlled trial». Annals of Internal Medicine 155 (1) (Julio 5): 1-9. doi:10.1059/0003-4819-155-1-201107050-00002.
Kwon, B K, D M Roffey, P B Bishop, S Dagenais, y E K Wai. 2011. «Systematic review: occupational physical activity and low back pain». Occupational Medicine (Oxford, England) (Julio 4). doi:10.1093/occmed/kqr092. http://www.ncbi.nlm.nih.gov/pubmed/21727180.
Algoritmo
Hacer constar en la historia:
Edad
Antecedente oncológico
Pérdida de peso reciente
Inmunosupresión
Uso de esteroides
Informe
Paciente de 40 años que consulta por dolor lumbar sin irradiación a miembros inferiores, de 3 meses de evolución. Aumenta con maniobras de Valsalva. Ha realizado fisioterapia y tratamiento analgésico sin mejoría clínica.
Dolor a la flexión de la columna lumbar
Se solicita RM lumbar